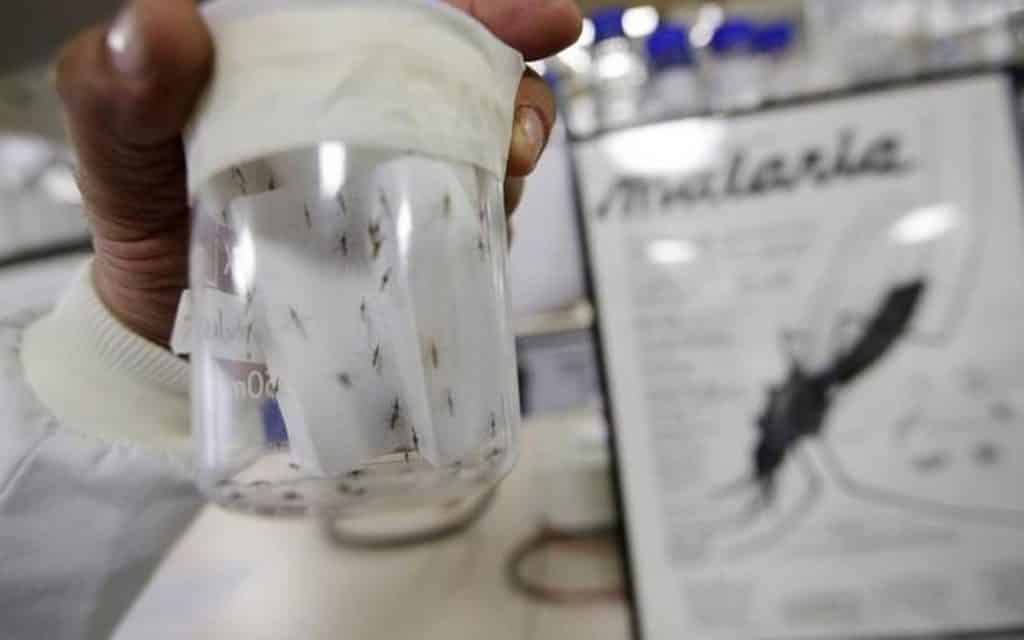
- La malaria grave está causada por el parásito Plasmodium falciparum, que infecta y modifica los glóbulos rojos en el cerebro
Algunos anticuerpos humanos son capaces de atacar a las proteínas responsables de la malaria severa, una enfermedad que provoca más de medio millón de muertes anuales, un descubrimiento que abre la puerta para posibles nuevos tratamientos o vacunas.
Un equipo internacional con participación española ha demostrado que esos anticuerpos impiden que los glóbulos rojos infectados se adhieran a las paredes de los vasos sanguíneos, que es un mecanismo clave detrás de los síntomas de la malaria severa.
Los investigadores, entre ellos del Laboratorio Europeo de Biología Molecular (EMBL) en Barcelona, usaron la tecnología de “órganos en chip”, con la que pequeños dispositivos simulan la función de órganos humanos, indica el estudio publicado en Nature.
La malaria grave está causada por el parásito Plasmodium falciparum, que infecta y modifica los glóbulos rojos en el cerebro, lo que provoca un flujo sanguíneo deficiente y bloqueos en el sistema vascular, llevando a inflamación del cerebro que puede desencadenar malaria cerebral.
El bloqueo del flujo sanguíneo se debe principalmente a una familia de unas 60 proteínas virulentas llamadas PfEMP1, presentes en la superficie de los glóbulos rojos infectados. Algunas de estas pueden unirse a otra proteína humana, la EPCR, que está en las células que recubren los vasos.
la interacción entre ambas proteínas daña los vasos y está estrechamente relacionada con el desarrollo de complicaciones potencialmente mortales.
La malaria grave afecta principalmente a los niños africanos menores de 5 años que según crecen van desarrollando inmunidad, por eso los adolescentes y adultos pocas veces sufren complicaciones, una protección que se creía que estaba mediada por anticuerpos dirigidos contra PfEMP1.
Esta proteína es altamente variable y el equipo dudaba de si podrían identificar un único anticuerpo humano capaz de reconocer todas las variantes, dice la investigadora Maria Bernabeu, del EMBL.
Usando métodos de cribado inmunológico mejorados, identificaron dos ejemplos de anticuerpos ampliamente efectivos contra diferentes versiones de la proteína PfEMP1, que se dirigían a la parte de esta que interactúa con el receptor EPCR, el de la célula humana.
Órganos en chip
Comprobar si los anticuerpos podían cumplir bien con su función no era posible con modelos animales, pues las proteínas virulentas de los parásitos que infectan a los ratones son muy diferentes de las de los humanos.
La alternativa fue usar la tecnología de órgano-en-chip, para recrear microvasos cerebrales en 3D, que luego infectaron con parásitos de malaria.
Introdujeron los dos anticuerpos en el sistema vascular cultivado en laboratorio y les “impresionó lo bien que evitaron que los glóbulos rojos infectados se adhirieran a los vasos. Era sorprendente ver la inhibición de manera tan evidente a simple vista”, dijo Viola Introini, del EMBL
Estos anticuerpos ampliamente reactivos probablemente representan un mecanismo común de inmunidad adquirida frente a la malaria grave y ofrecen nuevas perspectivas para el diseño de una vacuna o tratamiento basado en PfEMP1 contra la malaria severa.
“El estudio abre la puerta a nuevas formas de proteger a las personas de la malaria grave, como una vacuna o tratamientos adicionales”, afirma Bernabeu.
La investigadora destaca la importancia de la colaboración internacional e interdisciplinaria, que es clave para entender enfermedades como la malaria, y de la ingeniería de tejidos y el cultivo de órganos-en-chip, que permiten estudiar enfermedades con mucho más detalle y proporcionar plataformas útiles para evaluar candidatos a vacunas.
Con información de EFE